
El mundo abre y cierra de manera intermitente de acuerdo con la multiplicación de casos o el temor a rebrotes. Así, los lugares cerrados se han transformado en puntos críticos para la propagación de la enfermedad. ¿Qué tan peligrosas son las reuniones sociales? ¿Asistir a clase? ¿Viajar en colectivo? El químico atmosférico de la Universidad de Colorado en Boulder José-Luis Jiménez desarrolló una herramienta piloto que puede ayudarnos a responder algunas de estas preguntas, o al menos proporcionar una guía informativa.
El estimador de Jiménez, quien es profesor de química en aquella institución, calcula el riesgo de infección por COVID-19 para una serie de situaciones básicas: aulas universitarias, coros, tomar un autobús, estar al aire libre y formar parte de manifestaciones. Se actualizará a medida que se entienda más y más sobre la transmisión aérea de la enfermedad, y la herramienta todavía es algo complicada de usar para un no experto. Pero desde que el especialista publicó el simulador, ha sido “bombardeado con mensajes de personas que quieren usarlo o que ya lo están usando”, incluidas personas de otras universidades de todo el mundo.
En la actualidad, las autoridades sanitarias reconocen tres modos de contagio del nuevo coronavirus. A las tradicionales dos vías de contagio de un virus respiratorio (directo, de persona a persona a menos de 2 metros de distancia y por contacto de superficie) se sumó la hipótesis de una tercera, basada en la suspensión de aerosoles o micropartículas deshidratadas en el aire, con partículas virales que pueden permanecer en el aire suspendidas por un tiempo variable. Esto era altamente probable en ambientes con elevado riesgo de infección y poca o nula ventilación, como centros de salud, geriátricos y lugares con hacinamiento de diferente índole, como transporte público sin ventilación, oficinas no ventiladas, bares y restaurantes llenos de gente, iglesias y templos (particularmente en aquellos con coros), gimnasios, etc.
Numerosos trabajos publicados en los meses siguientes dieron como válida la teoría de la transmisión por aerosol, y recomendaban enfáticamente la ventilación de los lugares y espacios. Incluido el documento del lunes 5 de julio, donde la doctora Lidia Morawska del Laboratorio Internacional de Calidad del Aire y Salud de la Universidad de Tecnología de Queensland (EEUU) y 239 reconocidos científicos de 30 países realizaron la siguiente la petición en un documento que publica en forma online en la revista Clinical Infectious Diseases con un título determinante: “Es hora de abordar la transmisión aérea de COVID-19”.
“Hay que empoderar a la gente a través de los comportamientos de espejo; enseñar cuáles son las diferentes situaciones de la vida cotidiana que tienen más o menos riesgo, porque si bien la mayoría de las personas saben que se tienen que distanciar y usar tapabocas, por ejemplo, en la práctica muchos usan el tapabocas por debajo de la nariz o se acercan demasiado. Creo que la gestión del riesgo basado en mostrar los comportamientos que son de bajo mediano y amplio riesgo es lo que hay que transmitirle a la población”, explicó en una entrevista con Infobae el médico infectólogo Roberto Debbag (MN 60253).
En la misma línea, la médica infectóloga Romina Mauas (MN 100075), llamó a pensar en los “varios factores que afectan la transmisión más allá de la distancia, que tiene que ver con el tamaño de la gota, y que la ciencia las divide en gruesas y finas y dependiendo de eso el alcance que tendrá o la posibilidad de que quede aerosolizada en el ambiente”.
Cómo se contagia el coronavirus en tres escenarios cotidianos
En una habitación
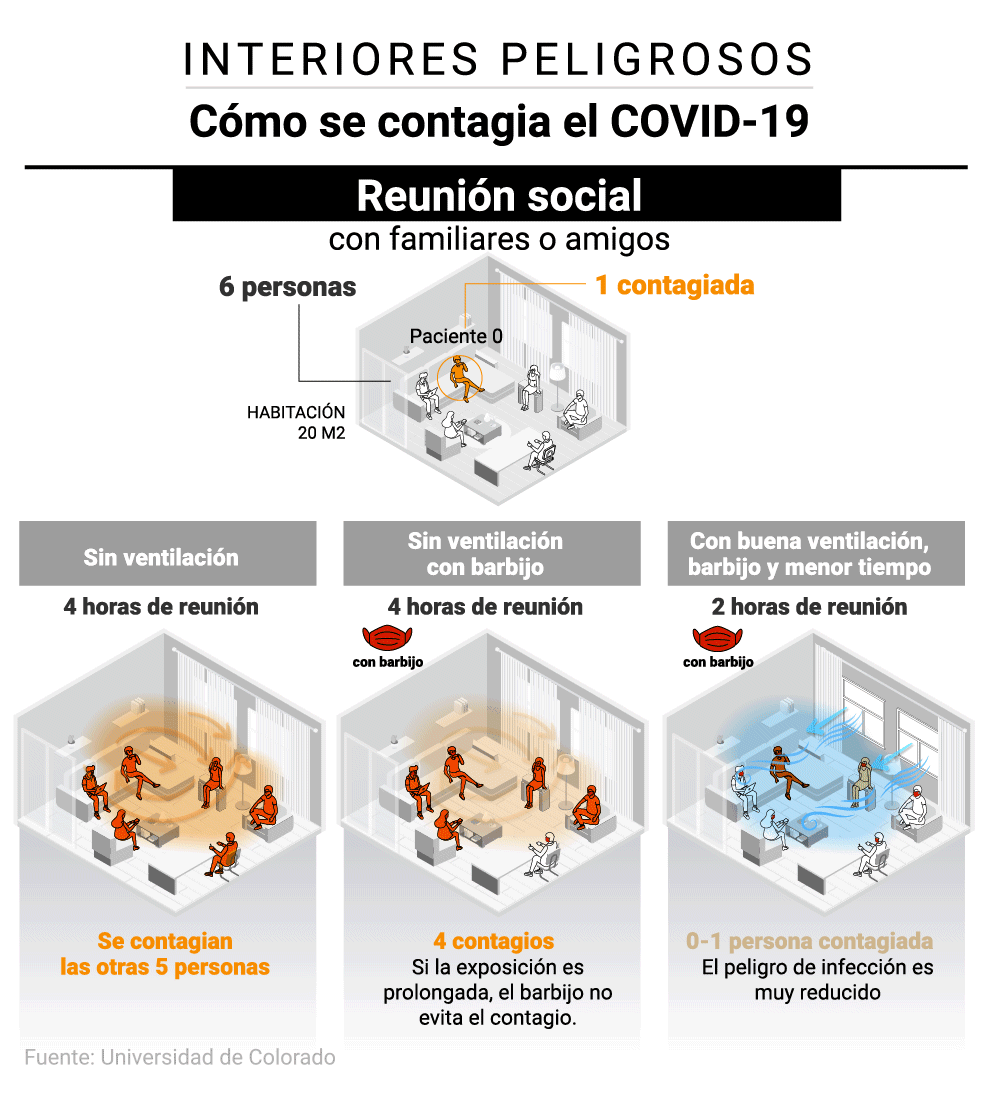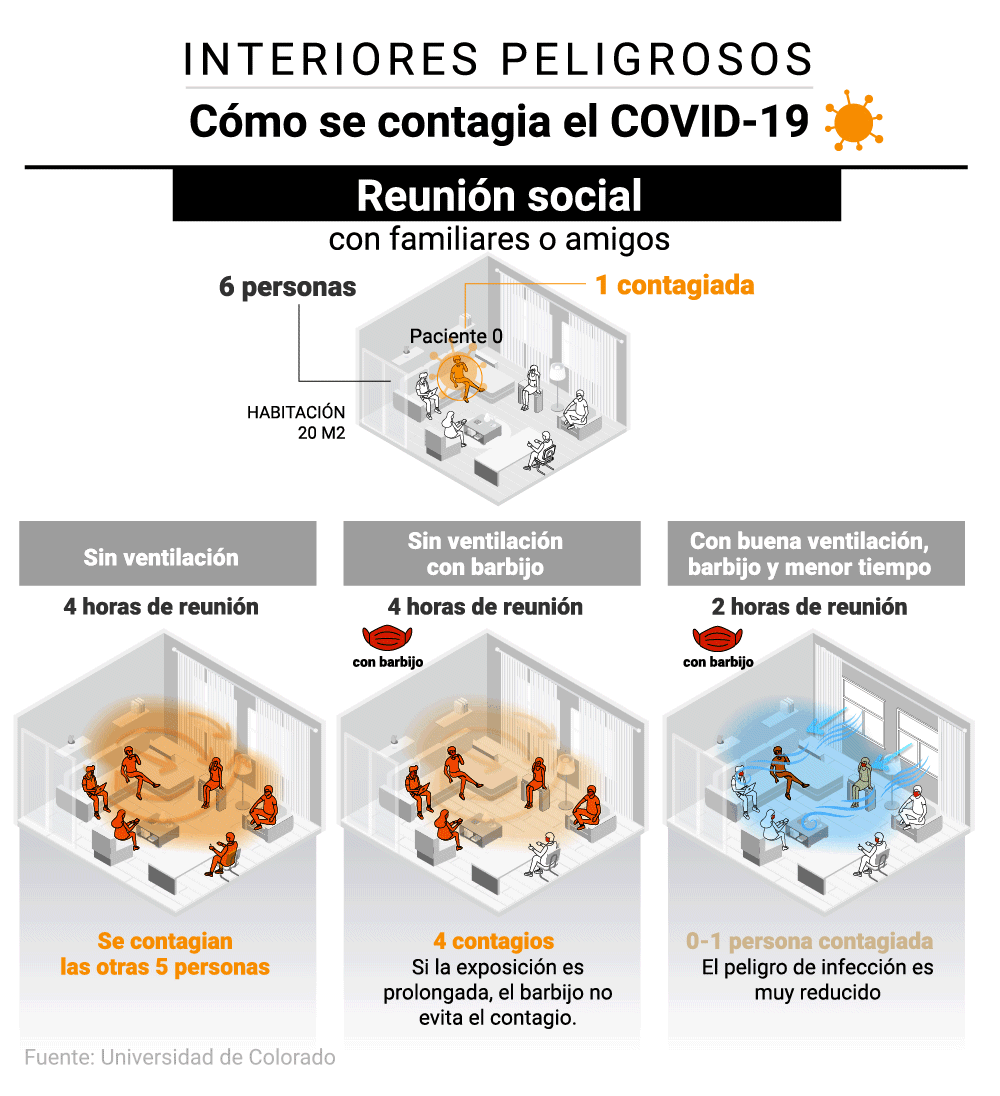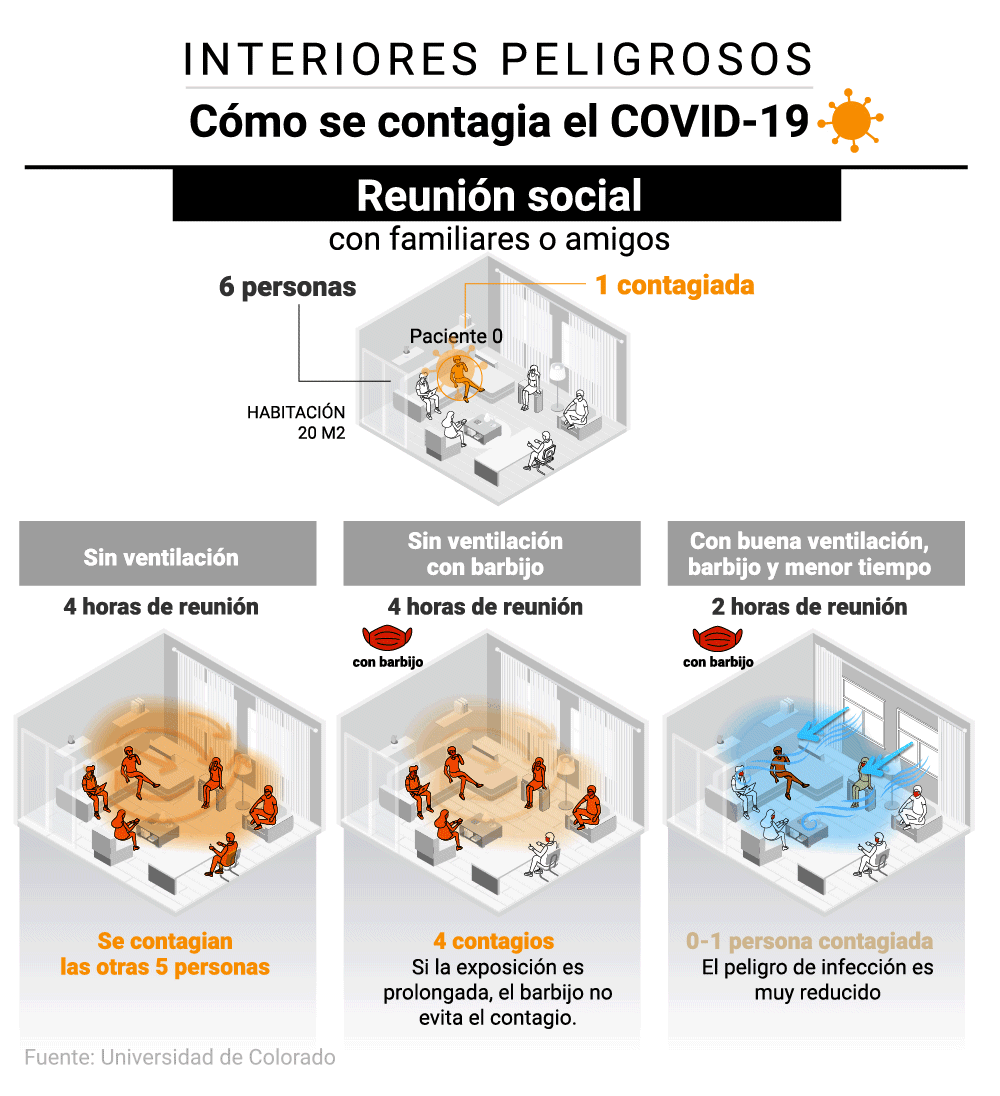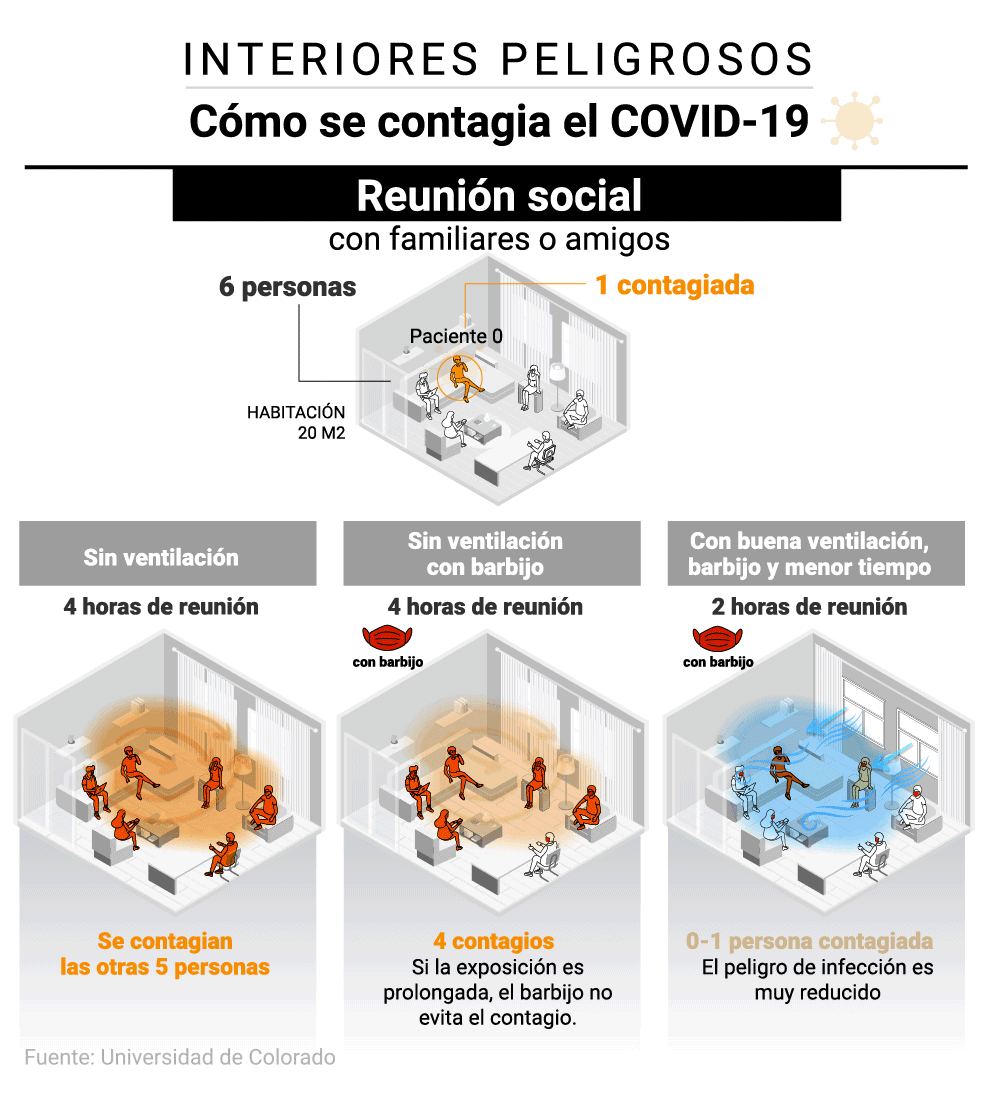
Para Lydia Bourouiba, investigadora y una de las autoras de un estudio publicado por la Universidad de Oxford y el Massachussetts Institute of Technology (MIT) en el que desarrollaron una tabla que ayuda a la gente a conocer y medir el riesgo de contagio cada vez que acuden a una reunión social, “el riesgo de infección está determinado por muchos factores y todos ellos están conectados. Aún no hay ningún estudio que determine el riesgo absoluto, pero queremos empoderar a la gente para que evalúe el riesgo relativo a cada situación”.
“Necesitamos realmente jerarquizar las actividades de más riesgo, las actividades en lugares cerrados, por tiempo prolongado, con personas próximas, sin tapabocas, realizando acciones intensas como hablar fuerte, como gritar, cantar, reírse... Ni hablar toser o estornudar sin cubrirse a boca con el pliegue del codo: son actividades que por más que la persona que esté con nosotros no tenga síntomas, puede estar incubando el virus, podemos ser parte de la cadena de transmisión”, recomendó la secretaria de Acceso a la Salud, Carla Vizzotti, durante un reporte del Ministerio de Salud.
La guía especifica de los CDC establece que la carga viral requerida para iniciar la enfermedad es de aproximadamente 1.000 partículas virales. Esto hace que el virus que causa COVID-19 se propague de manera muy fácil y sostenida entre las personas. El CDC explica que la carga viral hace que esta enfermedad se esté propagando de manera más eficiente que la influenza, pero no tan eficientemente como el sarampión, que es altamente contagioso.
Para tener una idea de cuándo puede producirse una transmisión y así reducir la exposición al riesgo de los ciudadanos, los CDC hacen un cálculo aproximado de cuántas partículas virales puede emitir una persona contagiada cuando interactúa con alguien que no está enfermo.
La respiración normal tiene una carga aproximada de 20 vp por minuto, mientras que al hablar se lanzan aproximadamente unas 200 vp por minuto. Sin embargo, esta medida puede variar según el tono de voz: si una persona habla muy alto o incluso grita, la cantidad de partículas virales que expulsa por la boca puede ser mucho mayor.

En una casa se reúnen seis personas, una de ellas contagiada. Según el modelo científico, independientemente de la distancia, si pasaran cuatro horas sin mascarillas ni ventilación y hablando en voz alta, se contagiarían las otras cinco personas. En caso de usar mascarillas, ese riesgo se reduciría a cuatro contagios. Las mascarillas por sí solas no evitan los contagios si la exposición es muy prolongada. El peligro de infección se reduce por debajo de una persona contagiada cuando el grupo usa las mascarillas, acorta la duración del encuentro a la mitad y además ventila.
Debbag aportó algunas pautas para tener en cuenta antes, durante y después de una reunión social. “Antes habría que detectar que alguien que va a participar de la reunión estuvo en contacto con una persona enferma, y evaluar que nadie tenga fiebre ni ningún otro síntoma el día de la reunión”, comenzó a explicar, para luego aconsejar que durante el encuentro “las personas deben estar distanciadas y usar tapabocas”. “Uno tiene que tomar el liderazgo de cómo controlar al resto de la familia –agregó–. El distanciamiento puede ser por grupo familiar –un grupo en una mesa y otro en otra– y lo ideal es que la comida no sea de tipo autoservicio donde se aglomere la gente sino de fraccionamiento”.
Además, “utilizar la identificación de los vasos, que una sola persona sirva la mesa y una sola retire y permanecer poco tiempo”. Para el después, sugirió que “al regresar cada uno a sus casas tengan control de los síntomas entre el tercero y el séptimo día para saber si en la reunión ocurrió un contagio y advertir a los concurrentes”.
Un bar o restaurante

El distanciamiento social por COVID-19 se olvida a menudo en los bares. Cuando bebas, es más probable que te olvides del virus y de las normas de distanciamiento social. “El alcohol disminuye la inhibición y nubla el juicio y, cuando se pone música a todo volumen en un bar o club nocturno, terminamos acercándonos más a otras personas”, explicó Robert Glatter, médico del Hospital Lenox Hill de Nueva York, a USA Today.
Los brotes en eventos, locales y establecimientos como bares y restaurantes suponen una parte importante de los contagios del ámbito social. Sobre todo, son los más explosivos: cada brote supone una media de 27 personas infectadas, frente a solo 6 contagios en las reuniones familiares.
“La ventilación es el punto de control clave para un virus transmitido por el aire y esto ya está en la guía de control de infecciones existente bajo los ‘Controles de Ingeniería’ de los Centros para el Control y la Prevención de Enfermedades de EEUU”, afirmó Julian W. Tang, profesor de la Universidad de Leicester en el Reino Unido y autor principal de un estudio sobre la gripe pospandémica que examina cómo las diferencias de temperatura en el aire exhalado podrían utilizarse para visualizar los diferentes tipos de flujos de aire infectado. “Basándonos en múltiples estudios realizados, creemos que optimizar la ventilación es la forma de avanzar: eliminar el virus del aire antes de que la gente lo inhale”, aseguró.
Inclinarse para entablar una conversación aumenta el riesgo de COVID-19. En muchos bares, la música alta o las multitudes ruidosas te obligan a acercarte para escuchar. “Cuando estoy en una situación ruidosa, tiendo a girar mi cabeza o mi oído hacia la boca de esa persona, pero entonces su aliento exhalado viene directamente a mi cara”, indicó Tang. Y agregó: “Me hace inhalar aún más del aire que están exhalando que podría ser portador del virus. Y al hablar más fuerte también expulsa más gotas”.
En el aula
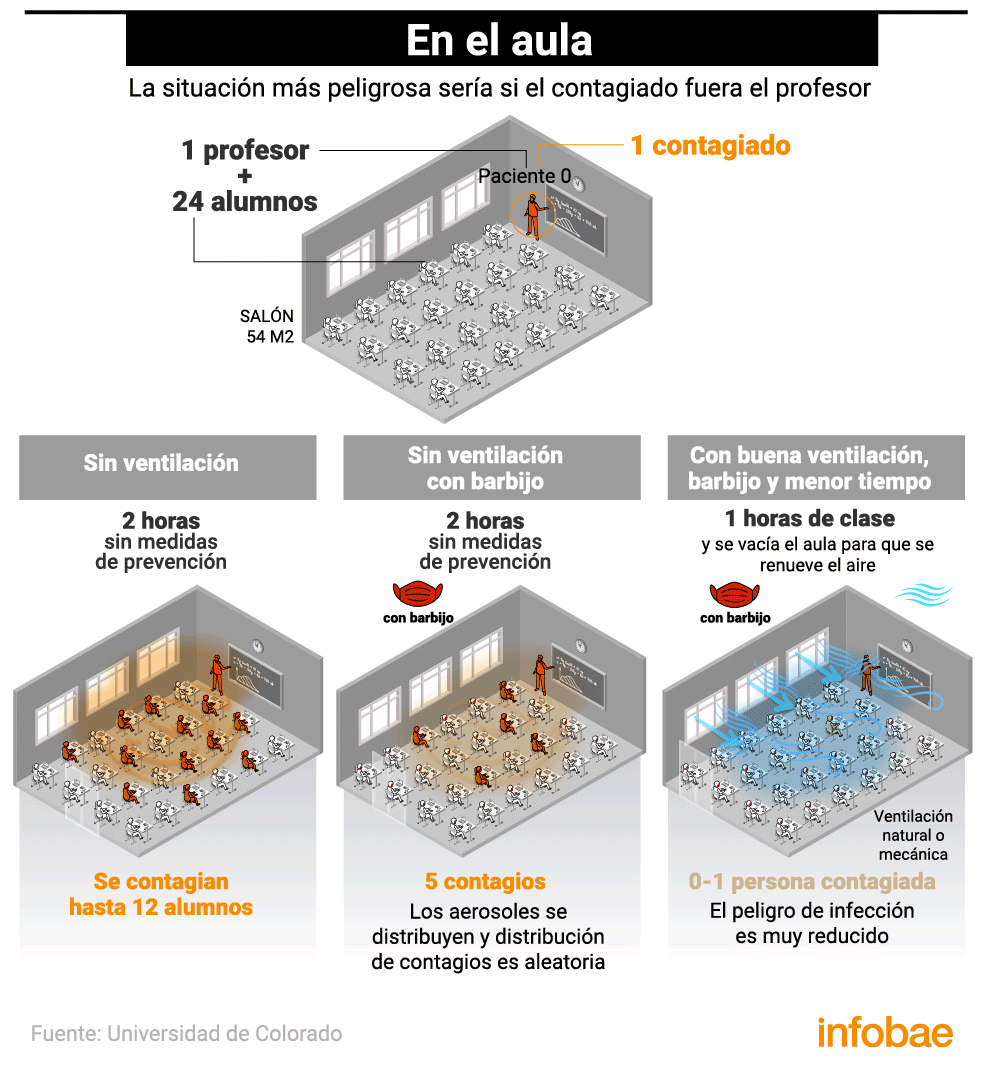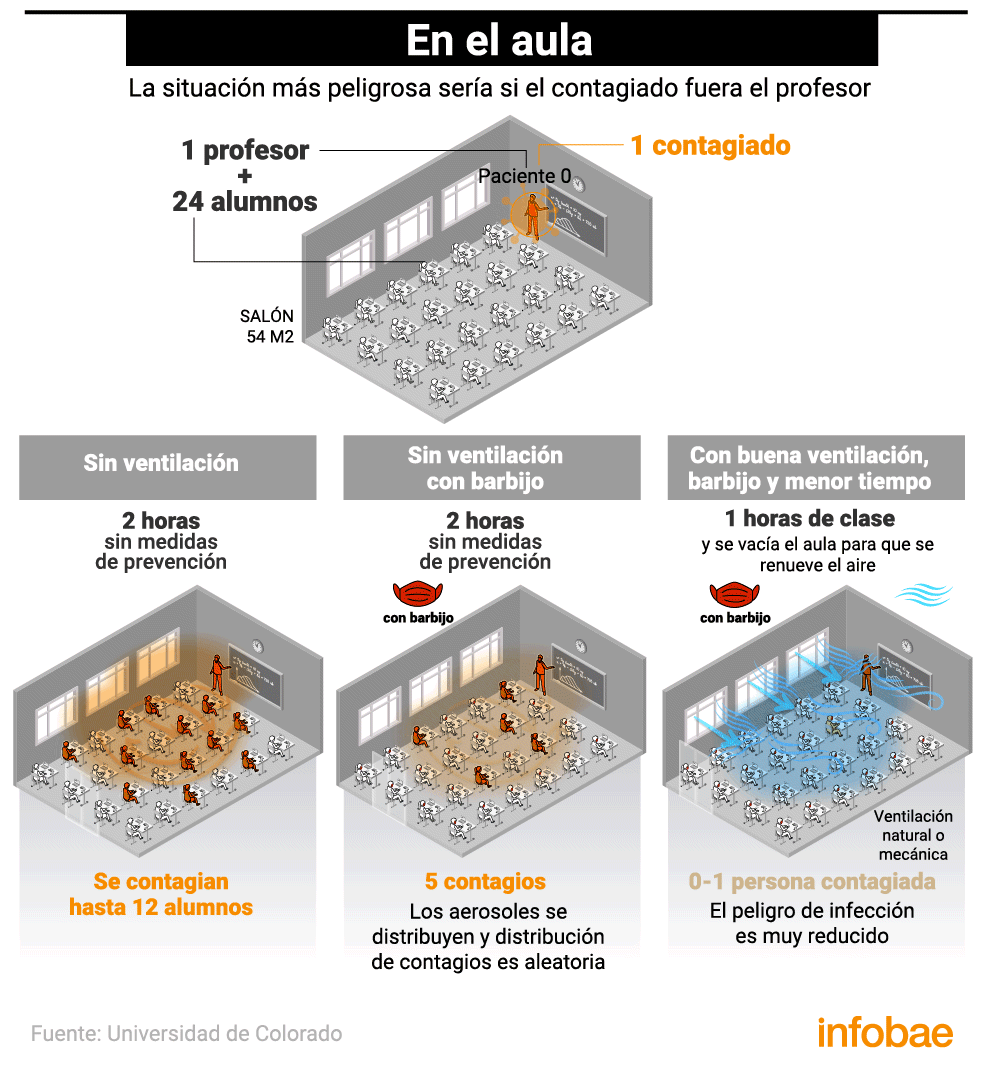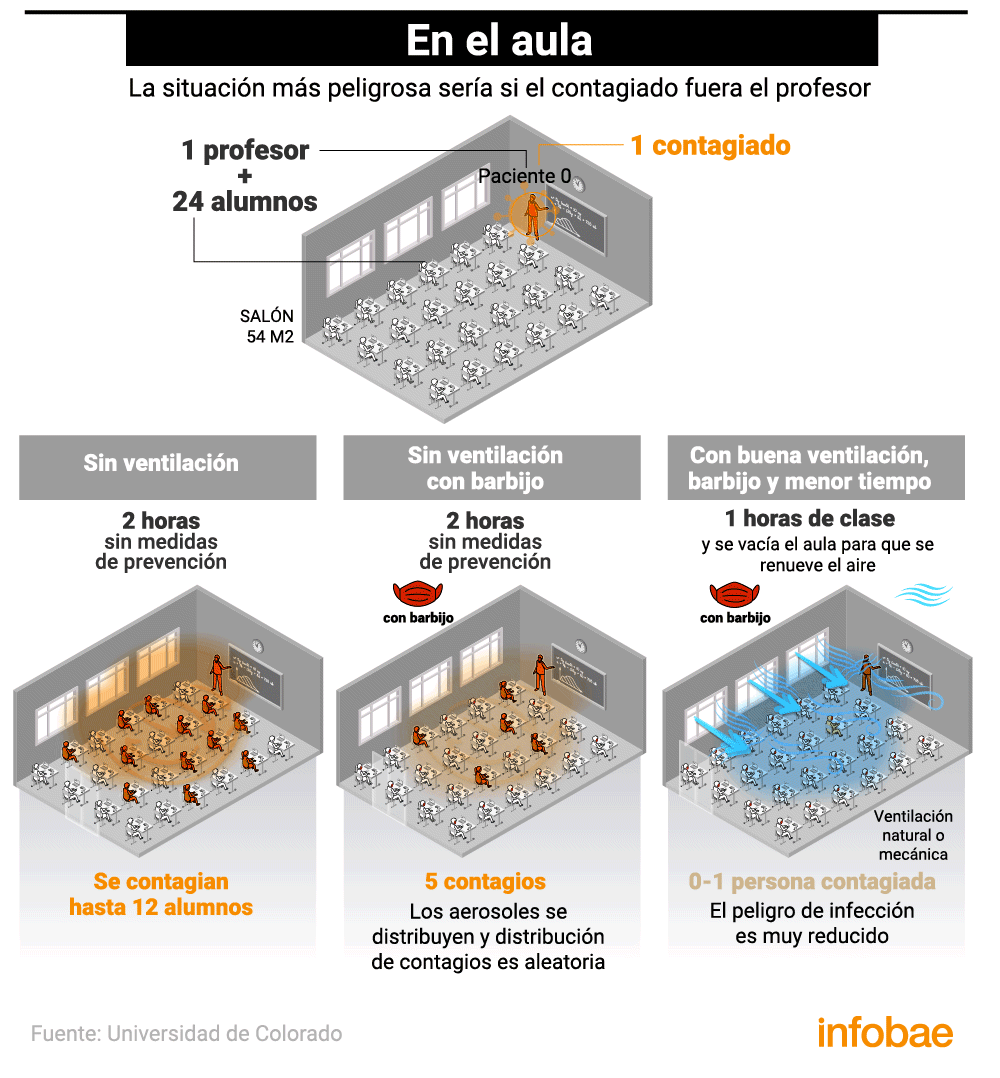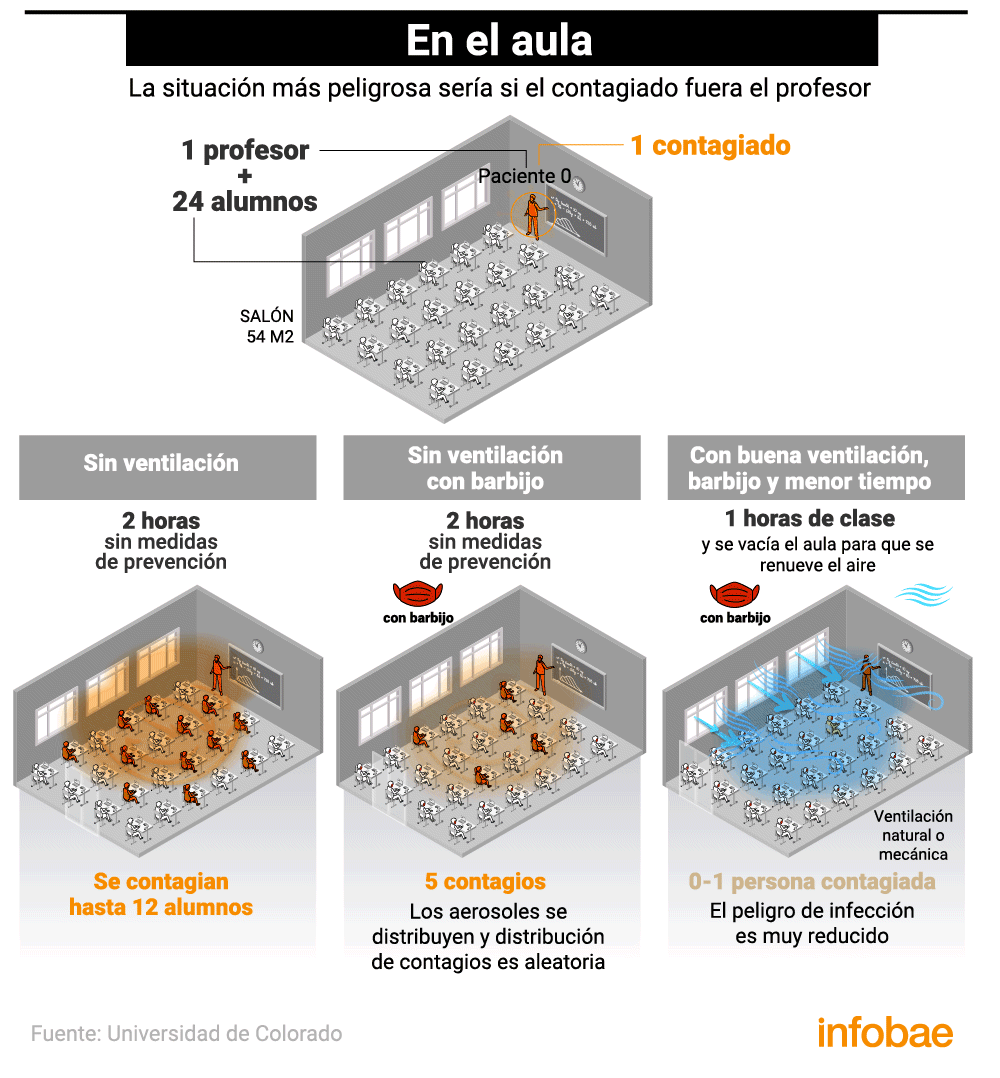
El rol de los menores en el contagio del coronavirus SARS-CoV-2 es objeto de estudio desde hace varios meses, en especial ahora, que en varios países del mundo se busca reactivar pronto la presencia física en las aulas. Diferentes teorías indicaban que no eran grandes transmisores del coronavirus, algo que choca con un estudio de la Universidad de Harvard publicado en la Harvard Gazette, que resaltaba que los niños portadores asintomáticos que asisten a las instituciones escolares pueden propagar la infección y llevar el virus a sus hogares.
Las dinámicas de contagio por aerosoles en el aula son muy distintas si el paciente cero es alumno o docente. Según un relevamiento realizado por Public Health England, los adultos parecen ser más contagiosos que los niños. La investigación de la agencia gubernamental británica sostiene que los niños no serían un vector de transmisión comunitaria tan relevante como los adultos en el contexto educativo.
La situación más peligrosa se daría en un aula sin ventilación en la que la persona infectada fuera el profesor. Si pasaran dos horas de clase con un docente enfermo, sin tomar ninguna medida contra los aerosoles, la probabilidad de contagio alcanzaría hasta a 12 alumnos. Si todos llevaran máscaras faciales, solo 5 se podrían contagiar. Si además se ventila durante la lección (de forma natural o mecánica) y se para después de una hora para renovar completamente el aire, el riesgo se desploma.
En todos los contextos, el escenario ideal sería en exteriores, donde las partículas infecciosas se diluyen rápidamente. Si no se mantiene la distancia con el posible paciente cero, la probabilidad de contagio se multiplica porque entran en juego las gotas expulsadas y porque la ventilación no sería suficiente para diluir los aerosoles si las dos personas están muy pegadas.
Aunque se basa en ciencia sólida revisada por pares, el modelo en sí tiene una precisión limitada porque se basa en números que aún son inciertos: números que describen, por ejemplo, cuántos virus infecciosos son emitidos por una persona infectada, o simplemente la eficiencia de las máscaras de tela caseras. “Así que confiamos en el orden de magnitud de los resultados y especialmente en las fortalezas relativas de diferentes acciones como aumentar la ventilación o usar máscaras, pero no en las probabilidades precisas de infección”, aseguró Jiménez. “Las diferentes acciones tienen costos muy diferentes, por lo que la esperanza es que la herramienta pueda ayudar a asignar recursos limitados para reducir el riesgo de infección de manera más efectiva”.
Infografías: Marcelo Regalado
SEGUÍ LEYENDO:
Últimas Noticias
¿Cómo influye la vitamina D en la fertilidad?

¿Cuánto es el tiempo máximo que dura un repelente contra mosquitos?

Cuidado de la piel en verano: qué recomiendan los especialistas para enfrentar al sol

Cómo manejar el estrés en las fiestas para disfrutar de la Navidad y el Año Nuevo

Cuál es el ingrediente secreto para ablandar los garbanzos rápido




