
Aunque pueda ser contradictoria, la siguiente frase es muy cierta: las noticias sobre el cáncer cada día son mejores: nuevos tratamientos, nuevas líneas de investigación, revolucionarias drogas aprobadas por agencias de salud y menos muertes prematuras gracias a la cronificación del tumor son algunas de las noticias que cada semana acerca a la medicina a la cura de esta terrible enfermedad.
Los avances que surgieron en el último año son más que esperanzadores y permiten vislumbrar la luz en un túnel muy oscuro lleno de padecimiento y dolor.
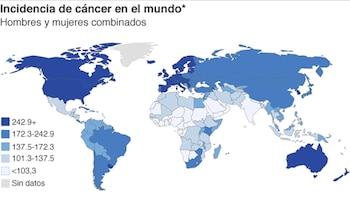
Por ejemplo, las tasas de supervivencia de cáncer en el Reino Unido y otros países europeos se han duplicado en los últimos 40 años y ya la mitad de los pacientes de cáncer viven más de 10 años.
Pero según el profesor Karol Sikora, uno de los principales especialistas del país británico y decano de la Facultad de Medicina de la Universidad de Buckingham, en 10 años esa cifra estará más cerca del 70 por ciento, lo que significa que para muchos el cáncer se convertirá en una enfermedad con la que vive, en lugar de morir.
"Durante la última década, ha habido un enorme aumento en nuestra comprensión de los cambios moleculares que se producen en las células del cuerpo que conducen al cáncer. Y en otros 10 años comprenderemos mucho más. Estamos haciendo muy buenos progresos", afirmó.
Resumen de los 5 últimos y más prometedores avances:
1- Inmunoterapia: cuando nuestras defensas entran en acción
Sin duda, el gran avance en el que se están poniendo más esperanzas es la inmunoterapia, como sustitución de la quimioterapia: que sean nuestras defensas las que destruyan las células malignas.
Hasta ahora los fármacos tenían como objetivo atacar a la célula con cáncer para destruirla. Hablamos por ejemplo de la quimioterapia o de los anticuerpos monoclonales. Sin embargo, la inmunoterapia abre una nueva vía que sólo es la punta del iceberg.
La estrategia de la inmunoterapia es diferente: utilizar, activar o suprimir nuestro sistema inmune como defensa de las células tumorales. Es decir, en lugar de atacar a las células utilizamos nuestro sistema inmune. ¿Por qué? El cáncer comienza con una célula que por diferentes mecanismos empieza a dividirse de forma anómala en el organismo.
Pero, si es anómala y el organismo la ve como algo extraño, ¿por qué no la destruye? Nuestro sistema inmune tiene lo que se llaman frenos y aceleradores que cuando están en equilibrio identifican y destruyen las células extrañas. Sin embargo, cuando este equilibrio se rompe, dejamos libre a la célula tumoral para que se reproduzca.
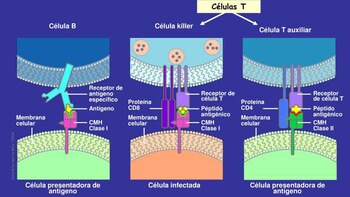
Y ahí entra la inmunoterapia, con estos tratamientos potenciamos o estimulamos a nuestro sistema inmune para que nos podamos defender.
Es especialmente importante para el tratamiento de los cánceres de pulmón, riñón o piel, en los que no había buenos tratamientos de quimioterapia. Lo último también es combinar la inmunoterapia con quimioterapia, con fármacos antiangiogénicos y con anticuerpos monoclonales específicamente dirigidos.
El avance del año 2018, según la American Society of Clinical Oncology (Sociedad Estadounidense de Oncología Clínica, ASCO por sus siglas en inglés), es un nuevo tipo de inmunoterapia conocida como terapia de células T con receptores de antígenos quiméricos (chimeric antigen receptor, CAR).
Es un tipo de inmunoterapia denominada "inmunoterapia celular adoptiva". Tal como la describe el presidente y miembro de la ASCO Bruce E. Johnson, esta técnica permite a los médicos "reprogramar genéticamente las propias células inmunitarias de los pacientes para encontrar y atacar las células cancerosas en todo el cuerpo".
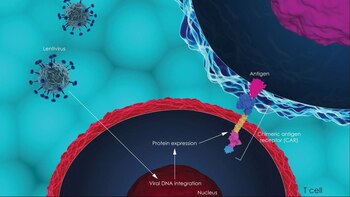
En la terapia de células T con CAR, se extraen las células T de una persona y se las lleva al laboratorio. Se realizan cambios genéticos en las células T para que ataquen a las células cancerosas. Estas células T con CAR se cultivan en grandes cantidades y luego se inyectan al paciente.
Una de las características notables de este tratamiento es que es una "terapia viviente". Por lo general, las células T con CAR solo tienen que inyectarse una vez ya que continúan multiplicándose en el cuerpo. Las células T con CAR continúan luchando contra el cáncer en el cuerpo del paciente, y su efectividad puede incluso aumentar con el tiempo.
2- Diagnósticos más sencillos y rápidos
El análisis de sangre que detecta el cáncer antes de que se desarrolle (con hasta 10 años de anticipación) se ha convertido en uno de los avances más emocionantes y prometedores.

Las pruebas para identificar si hay células cancerígenas mediante la realización de biopsias, pueden suponer en algunos casos una intervención quirúrgica difícil de realizar por la dificultad de acceder al órgano afectado, por la edad avanzada del paciente o bien por que tiene su sistema inmunológico comprometido. Ya se había avanzado mediante pruebas nada invasivas, como el análisis de fluidos biológicos (la orina, la saliva o las heces). Ahora se ha añadido la biopsia líquida: el detector de cáncer a través de la sangre.
Tomando una muestra de la sangre de un paciente y puesta "a correr" a través de una máquina en el laboratorio, se puede comprobar cualquier ADN arrojado por los tumores. Esto comienza a circular en el torrente sanguíneo mucho antes de que los pacientes sientan los síntomas, brindando a los médicos una advertencia temprana de que el paciente desarrollará un tipo de cáncer.
Este ADN puede decir a los científicos dónde están creciendo los tumores y hasta dónde se ha diseminado el cáncer. Los investigadores estadounidenses creen que la prueba, conocida como biopsia líquida, podría reducir a la mitad las tasas de mortalidad por cáncer y sería especialmente beneficiosa para las formas más mortíferas de la enfermedad, como el pulmón, el páncreas y el ovario, que a menudo se diagnostican tarde.
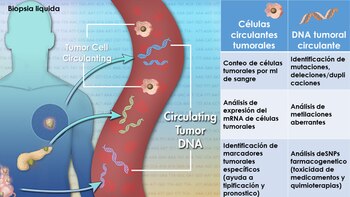
También ha aparecido recientemente un test que permite diagnosticar los tipos de tumores de origen desconocido. El test se llama diagnóstico epigenético y se realiza mediante el análisis del genoma.
La prueba, que ha recibido financiación del fundador de Microsoft, Bill Gates, podría estar disponible en dos años. El objetivo final es ofrecer a los pacientes este diagnóstico junto con controles de rutina en su presión arterial y colesterol.
3- Radioterapia super precisa
La radioterapia es hoy uno de los tres métodos más utilizados cuando se trata de eliminar a las células cancerígenas. Se realiza mediante el uso de rayos X u otras partículas con alta potencia para destruir las células cancerosas.
Los radioncólogos utilizan este tipo de tratamiento para destruir las células cancerosas y demorar el crecimiento del tumor sin dañar el tejido sano cercano. A veces, los médicos recomiendan la radioterapia como primer tratamiento contra el cáncer. Otras veces, las personas reciben radioterapia después de una cirugía o de un tratamiento de quimioterapia. Esto se denomina terapia adyuvante. Su objetivo es atacar las células cancerosas que aún queden después del tratamiento inicial.
Cuando no es posible destruir el cáncer por completo, los médicos pueden utilizar radioterapia para reducir el tamaño de los tumores y aliviar los síntomas. Esto se conoce como radioterapia paliativa. La radioterapia paliativa puede reducir la presión, el dolor y otros síntomas. El objetivo de esta terapia es mejorar la calidad de vida de una persona.
Más de la mitad de las personas con cáncer reciben algún tipo de radioterapia. Para algunos tipos de cáncer, la radioterapia sola resulta un tratamiento efectivo. Otros tipos de cáncer responden mejor a los tratamientos combinados. Estos pueden incluir radioterapia más cirugía, quimioterapia o inmunoterapia.
4. Un tratamiento personalizado o target
Además de la radioterapia, los otros dos tratamientos básicos para eliminar el cáncer son la operación para extirpar las células malignas y la quimioterapia, es decir, tratarlas con medicamentos. El problema de la quimioterapia era sobre todo sus efectos secundarios (caída de pelo, náuseas, bajada de defensas).

Sin embargo, también los fármacos se están especializando cada vez más. Y ya hay una nueva línea de medicamentos dirigidos o target contra las moléculas presentes en ciertos tumores de mama, estómago, melanoma, pulmón y linfoma.
Es un tratamiento que acciona en forma dirigida sobre blancos moleculares específicos localizados en la superficie o el interior de las células tumorales, necesarios para el crecimiento y multiplicación de las células cancerosas, interfiriendo por lo tanto en el proceso de carcinogénesis y crecimiento tumoral.
Las terapias target seleccionan una subpoblación celular portadora del blanco específico al cual se encuentran dirigidas, actuando sobre los cambios que promueven el crecimiento, la división y diseminación de las células cancerosas. Los principales tipos de terapias target están constituidos por las llamadas pequeñas moléculas y los anticuerpos moleculares.
En algunos tipos de cáncer, la mayoría de los pacientes con ese cáncer tendrán un blanco de tratamiento apropiado para un cierto fármaco; pero, en la mayoría de los casos, el tumor del paciente deberá ser analizado para determinar si tiene los blancos específicos para los cuales esa droga fue desarrollada.
La terapia dirigida también puede causar efectos secundarios que va a depender de la terapia dirigida que haya recibido y de cómo reacciona su cuerpo al tratamiento.
5- Avances para detener las metástasis del cáncer
Se ha comprobado que existen pocos tratamientos para prevenir la metástasis del melanoma. Los tumores de cáncer de piel de tipo melanoma crecen y son más propensos a hacer metástasis debido a las interacciones entre un par de moléculas, según investigaciones en modelos experimentales y células humanas.
Los resultados pueden restaurar el potencial de un tipo de terapia contra el cáncer previamente abandonada en ensayos clínicos. Además, los hallazgos implican a una molécula ya conectada a la obesidad y la demencia como una causa potencial de metástasis o diseminación de células cancerosas a otras áreas del cuerpo.
El melanoma representa aproximadamente el 1 por ciento de los cánceres de piel, pero provoca una gran mayoría de las muertes por cáncer de piel, según datos de la Sociedad Americana del Cáncer. Sin embargo, existen pocos tratamientos para prevenir la metástasis del melanoma.
Un equipo de investigación dirigido por la profesora asociada Beate Heissig, del Instituto de Ciencias Médicas de la Universidad de Tokio, en Japón, ha estudiado el Activador Tisular del Plasminógeno (tPA, por sus siglas en inglés) durante más de una década.
El equipo de investigación de Heissig propuso bloquear la acción que promueve la metástasis de tPA evitando que se conecte a LRP1. De esta forma, los científicos vieron que los modelos experimentales sin LRP1 tenían tumores más pequeños, incluso cuando los investigadores proporcionaron tPA extra.
Otros estudios han vinculado LRP1 a enfermedades crónicas como la diabetes, la obesidad y la enfermedad de Alzheimer. "Es sorprendente que la LRP1 también esté regulando el crecimiento y la propagación del cáncer. Normalmente, es un receptor de moléculas de grasa", explica Heissig.
Diez aprobaciones clave de nuevos medicamentos
-Pembrolizumab se convierte en la primera y única inmunoterapia recomendada por el Instituto Nacional de Salud y Excelencia Social (NICE, por sus siglas en inglés de National Institute of Health and Social Care Excellence) para pacientes con carcinoma urotelial.
-La combinación de nivolumab e ipilimumab se aprobó como tratamiento de primera línea para el carcinoma avanzado de células renales
-La FDA de EE.UU. aprobó Imfinzi para el cáncer de pulmón no microcítico no resecable en estadio III.
-La FDA aprobó el larotrectinib, un fármaco único dirigido al ADN, para los cánceres NTRK +.
-NICE aprobó atezolizumab para pacientes con cáncer de vejiga avanzado en el NHS.
-La FDA aprobó el primer tratamiento para Carcinoma anaplásico de tiroides (ATC): esta forma de cáncer de tiroides en casi 50 años, una combinación de terapia dirigida de dabrafenib más trametinib para pacientes con ATC mutado con BRAF. Este enfoque produjo una reducción del tumor en más de dos tercios de los participantes del estudio.
-La droga Sorafenib se convirtió en el primer tratamiento para mejorar la supervivencia sin progresión en pacientes con tumores desmoides, una forma rara de sarcoma.
-La FDA aprobó 177Lu-Dotatate, que administra radiación dirigida a las células tumorales neuroendocrinas del intestino medio, según investigaciones que muestran que reduce el riesgo de progresión o muerte de la enfermedad en un 79% en pacientes con enfermedad avanzada.
-En 2018 se demostró que el trastuzumab retarda la progresión del carcinoma seroso uterino positivo para HER2, una de las formas más agresivas de cáncer de endometrio.
-Una investigación identificó la primera terapia prometedora, el pexidartinib, para el tumor de células gigantes de Tenosinovial: un raro cáncer de las articulaciones, que produjo respuestas positivas en casi el 40% de los pacientes.
SEGUÍ LEYENDO:
Aumentan los casos de cáncer de mama pero baja la tasa de mortalidad
Cáncer y maternidad: lo que hay que saber para preservar la fertilidad
Hay drogas que podrían curar el cáncer, pero son imposibles de pagar
Últimas Noticias
Clima en Piura: pronóstico de lluvias y ráfagas de viento
La diversidad climatológica en Perú es tal que se tienen identificados 38 estados del tiempo a lo largo del país

Reporte meteorológico: las temperaturas que se esperan en Cuzco este 16 de febrero
El estado del tiempo en Perú se ve alterado por las condiciones geográficas: sus costas, montañas y selva

Arequipa: la predicción del clima para este 16 de febrero
El clima en Perú resulta por las condiciones geográficas: sus costas, montañas y selva

Predicción del clima en Lima para antes de salir de casa este 16 de febrero
Para evitar cualquier imprevisto es importante conocer el pronóstico del tiempo en Perú

Pronóstico del clima en Iquitos este domingo: temperatura, lluvias y viento
La diversidad climatológica en Perú es tal que se tienen identificados 38 estados del tiempo a lo largo del país





