
“La pandemia de COVID-19 ha demostrado que depender de unas pocas empresas para suministrar bienes públicos globales es limitante y peligroso”. La frase, proviene del director general de la OMS, Tedros Adhanom Ghebreyesus.
Sus dichos retratan una división invisible que nació a principios del año pasado cuando las vacunas contra el COVID-19 se extendieron por los países ricos. Mientras, el resto del mundo, esperaba. Por una parte, médicos y enfermeras recién vacunados dieron suspiros de alivio y los abuelos abrazaron a sus nietos por primera vez en meses. La otra cara de la moneda: los hospitales se desbordaron con un aumento no mitigado de COVID-19.
La pandemia de coronavirus mostró la poca equidad que existe entre países subdesarrollados y los desarrollados. No fue lo mismo: las potencias con menos recursos tuvieron una llegada más tardía a las vacunas. “Vimos a nuestras compañeras enfermeras morir con COVID”, dijo a la revista científica Nature, Milly Kumwenda, enfermera del Hospital Central Queen Elizabeth, en la ciudad de Blantyre, en el sur de Malawi.
Cuando llegó la próxima oleada, en julio de 2021, solo el 1% de los malawianos habían sido vacunados. “Para entonces, muchas personas habían dejado de buscar atención porque habían perdido la fe en el sistema de salud”, sostuvo Loveness Gona, otra enfermera del hospital. Hay pocos ventiladores mecánicos en Malawi, no hay infusiones antivirales, ni tratamientos con anticuerpos monoclonales, y hay escasez crónica de medicamentos para controlar síntomas mortales como coágulos de sangre e inflamación.

Estas son algunas de las razones por las que las tasas de mortalidad entre las personas hospitalizadas por COVID-19 en los países de bajos ingresos han sido más del doble que en las naciones ricas. Gona recuerda llegar al trabajo y encontrar cadáveres apoyados en sillas en la sala de espera del hospital, sus seres queridos exigiendo una prueba. “En otro lugar, estarían vivos”, dijo ella.
Los grandes retrasos continuos en la distribución global de las vacunas contra el COVID-19 han resultado en muertes a gran escala y posiblemente permitieron la evolución de la variante Ómicron, que se informó por primera vez en Sudáfrica a fines del año pasado. Tales desigualdades son discordantes, pero no nuevas. Pasaron muchos años antes de que las vacunas y los medicamentos para la neumonía y el VIH que salvan vidas estuvieran ampliamente disponibles en África, y los tratamientos importantes para el cáncer y la fibrosis quística que son comunes en los países ricos siguen siendo casi imposibles de obtener en los países más pobres.
En la raíz del problema se encuentra la dependencia de la buena voluntad limitada de los países, principalmente en el norte global, donde se encuentran la mayoría de las grandes compañías farmacéuticas. Es por eso que más de una docena de países del sur global se están uniendo con la Organización Mundial de la Salud (OMS) y otros grupos en una iniciativa a largo plazo para desarrollar la capacidad de fabricación de vacunas y medicamentos en África, América del Sur, Asia y Europa del Este.
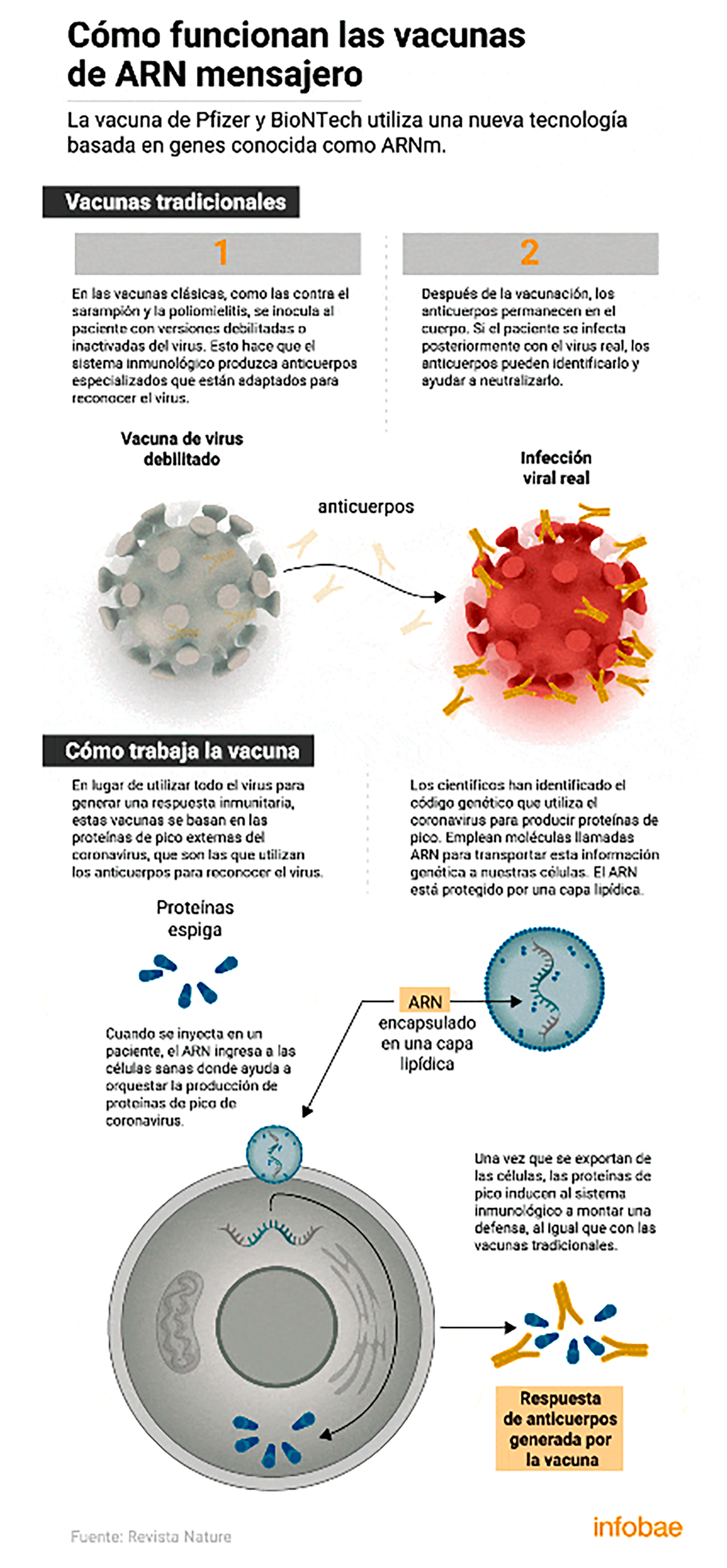
El modelo de ciencia abierta que participa Argentina

Llamado el centro de transferencia de tecnología de vacunas de ARNm, la iniciativa se basa en la nueva y brillante promesa del ARN mensajero como herramienta para vacunas y medicamentos. En el núcleo del centro se encuentra una pequeña empresa de biotecnología en Ciudad del Cabo, Sudáfrica, llamada Afrigen Biologics and Vaccines. Está vinculado a universidades sudafricanas y compañías farmacéuticas con sede en 15 países, incluidos Senegal, Argentina e Indonesia. Juntos, estos grupos tienen como objetivo hacer su propia vacuna eficaz de ARNm contra COVID-19, antes de expandirse a otras enfermedades que son relevantes para sus regiones, ya sea VIH, Zika o sarampión.
El centro de transferencia de tecnología de vacunas de ARNm busca empoderar a los países de ingresos bajos y medianos para que produzcan sus propias vacunas en lugar de depender de otras regiones del mundo. Quince empresas ahora están aprendiendo cómo hacer vacunas de ARNm contra COVID-19 en Afrigen, una empresa sudafricana en el centro.
Más allá de las dificultades técnicas, la iniciativa enfrenta políticas económicas y un legado geopolítico inclinado a favor del norte global. Esto incluye una densa red de patentes de vacunas de ARNm que podría disuadir a las empresas involucradas en el centro que quieren vender sus productos. El centro también deberá convencer a los gobiernos y las agencias internacionales para que compren dosis de fabricantes locales, incluso si inicialmente son más caras que las producidas por las grandes farmacéuticas.

Aún así, los defensores elogian el enfoque colaborativo revolucionario del centro y argumentan que tiene el potencial de prevenir la próxima pandemia al hacer que todas las regiones del mundo sean más autosuficientes. “Hasta que se pueda vacunar a todo el mundo en seis meses en lugar de seis años, continuaremos con desafíos como los que tenemos ahora con las variantes”, dice Barney Graham, investigador que realizó un trabajo fundamental sobre vacunas de ARNm en el Institutos Nacionales de Salud de EE. UU. (NIH) en Bethesda, Maryland, y quien es uno de los asesores del centro.
Algunos ven un objetivo más fundamental: disminuir la dependencia de muchos países de las naciones ricas fomentando el empleo calificado y el crecimiento económico. Por todas estas razones, Petro Terblanche, el director gerente de Afrigen, llega a su oficina cada día cuando sale el sol. “Este es el proyecto más complejo que he emprendido, pero también es el más inspirador y motivador”, dice. “Si no establecemos en este continente nuestra capacidad para crear medicamentos y vacunas esenciales, nos sentaremos para siempre en esta situación de desigualdad”.
Problemas de patentes
Los científicos llegaron a instancias del Ministerio de Salud de Indonesia, que espera eventualmente producir vacunas de ARNm contra la fiebre del dengue y otras enfermedades mortales en el sudeste asiático. Por razones similares, grupos de Argentina y Brasil fueron a aprender de Afrigen unas semanas antes.

Inicialmente, la OMS esperaba que una de las diversas empresas que desarrollaron las principales vacunas de ARNm que se utilizan en la actualidad, Moderna, con sede en Cambridge, Massachusetts; Pfizer, en la ciudad de Nueva York; o BioNTech, en Mainz, Alemania, ayudaría a Afrigen y permitiría que la red de empresas del centro vendiera vacunas de ARNm, al menos en países de ingresos bajos y medios. Cuando no respondieron, la OMS anunció que el centro reproduciría la vacuna de Moderna a partir de la información disponible públicamente.
La obstinación de las empresas no sorprendió a Terblanche, quien ha liderado proyectos de biotecnología durante unos 30 años. “Imagínate que sos Moderna: el mRNA es tu bebé, y estás ganando $1,000 por segundo en ganancias con él”, dice ella. “¿Por qué dejaría que esta tecnología pasara a un tipo de modelo de código abierto?”
En marzo, Afrigen llamó la atención cuando anunció que había logrado producir una vacuna contra el COVID-19 similar a la de Moderna a pesar de las advertencias de la industria farmacéutica de que la tecnología de ARNm era demasiado nueva y compleja para que las compañías alternativas la inventaran. Ahora, el equipo está probando la eficacia de este candidato en ratones, mientras construye laboratorios que cumplen con los estrictos estándares de seguridad requeridos para fabricar vacunas para humanos.

Una vez que las nuevas instalaciones sean aprobadas por los reguladores sudafricanos, con suerte a principios del próximo año, Afrigen fabricará las vacunas de ARNm necesarias para pequeños estudios de seguridad en personas. Al mismo tiempo, la producción se trasladará a otra empresa biofarmacéutica más grande en Ciudad del Cabo llamada Biovac, que realizará ensayos clínicos para probar la eficacia de la vacuna y solicitará la autorización de los organismos reguladores.
Las 14 empresas internacionales que visitan Afrigen ampliarán la producción, realizarán estudios y también solicitarán la autorización regulatoria, además de explorar cómo hacer que la vacuna sea más económica y más estable a temperaturas más altas, de modo que sea más práctica para los países sin electricidad confiable para las vacunas profundas.
Pero, sobre todo, los investigadores involucrados en el centro están buscando una vacuna de ARNm que no infrinja la propiedad intelectual (PI) de Moderna y otras compañías. Mientras se encuentra en la etapa de investigación, el trabajo del centro es legal. Las patentes entran en juego solo una vez que una empresa intenta vender un producto.

Pero los problemas de propiedad estaban causando consternación entre el equipo visitante de Indonesia. “¿Tal vez podamos usar otro lípido?” dice Ryan Adibagus Haryanto, investigador de formulación en Biofarma. Su colega Latri Rahmah acotó: “Si usamos otro, será más tiempo”. Un investigador a su lado adviertió en voz baja: “Tendríamos que empezar de cero”.
Los investigadores indonesios concluyen que deben seguir adelante. “Los países de ingresos altos tienen toda la tecnología nueva, pero los países de ingresos bajos y medianos también la necesitan”, explicó Anna Sanawati, bioquímica de Biofarma. “No sabemos cómo cambiará esta pandemia con nuevas variantes, y si hay otra pandemia, necesitamos poder preparar nuestras propias armas para defendernos de una nueva enfermedad”, agregó.
Contra la desigualdad
Sudáfrica no era un hogar obvio para el centro. Cuando la OMS anunció el programa en junio de 2021, la necesidad de vacunas contra el COVID-19 era aguda: cientos de miles de personas morían en países desesperados por vacunas. India, Brasil u otro país que produce regularmente otras vacunas utilizadas en el sur global parecían una base más realista para las operaciones, porque comenzar desde cero lleva tiempo.
Pero el científico jefe de la OMS, Soumya Swaminathan, defendió la decisión al explicar que el programa se trataba menos de satisfacer la necesidad inmediata de vacunas contra el COVID-19 y más de una visión a largo plazo de establecer la capacidad farmacéutica en todas las regiones del mundo. Esa deficiencia es más aguda en el continente africano, que produce solo el 1% de todas las vacunas que consume.

Con África como prioridad, Sudáfrica ganó la licitación como núcleo del centro porque su solicitud prometía la colaboración entre la agencia de investigación médica del gobierno, las empresas biotecnológicas existentes y las universidades con experiencia en la producción de ARNm. Además, la OMS seleccionó empresas de otros cinco países africanos (Egipto, Túnez, Kenia, Nigeria y Senegal) junto con empresas de nueve países de otros continentes para colaborar y aprender de Afrigen.
La esperanza es que cada uno de estos lugares suministre vacunas a sus respectivas regiones, llegando a los países que han sido los últimos en la fila durante esta pandemia. En el transcurso de este año, Sudáfrica, India y otros países de ingresos medios han aumentado significativamente sus tasas de vacunación, pero apenas el 10% de las personas en naciones como Malawi.
Blantyre, Kondwani Jambo, inmunólogo del Programa de Investigación Clínica Malawi-Liverpool-Wellcome con sede en la ciudad, dice: “La desigualdad de las vacunas contra el COVID simplemente revela las grandes desigualdades que existen”. Explica cómo la falta de vacunas en el país desenmascara una injusticia que impregna todos los aspectos de la atención médica. Los problemas son de múltiples capas. “Nos enfrentamos a cuatro pandemias: VIH, malaria, tuberculosis y COVID, y además tenemos un nivel de pobreza por el que la gente muere”.
En los pueblos rurales a las afueras de Blantyre, los campos marrones de maíz se extienden hasta las montañas en el horizonte. El jefe Harrison Chauluka de la aldea de Mkunda señaló las mazorcas podridas en el tallo mientras dice que las lluvias erráticas debido al cambio climático han matado los cultivos y la gente no tiene suficiente para comer. Sus preocupaciones están respaldadas por modelos científicos que predicen que el cambio climático tendrá algunos de sus efectos más devastadores en las comunidades de bajos ingresos que dependen de la agricultura. Las interrupciones comerciales durante la pandemia han exacerbado el problema, agrega Chauluka, aumentando el costo de los bienes importados, incluido el fertilizante.
Las conversaciones con otros malauíes en los pueblos agrarios vecinos vuelven sobre cómo se han multiplicado las dificultades durante la pandemia. Mientras espera ser atendida por las enfermeras en una pequeña clínica cerca de Mkunda, Patricia Mangala, una mujer mayor con un saco verde menta holgado, explicó a Nature estar molesta porque la pandemia ha llegado en un momento en que está físicamente débil por la desnutrición. Caminó durante dos horas para llegar a la clínica hoy, pero las enfermeras no tienen forma de tratar su problema cardíaco. Y así, Mangala se va solo con sus dosis mensuales de medicamentos contra el VIH.
Pero la clínica no puede monitorear sus condiciones porque no tiene pruebas para evaluar los niveles de VIH. También carece de antibióticos utilizados para tratar infecciones comunes entre personas inmunodeprimidas. Si los suministros médicos se hicieran cerca en Sudáfrica, especula Msukwa, habría menos escasez y la gente estaría más inclinada a confiar en que las clínicas podrían ayudarlos.

Muchos investigadores están de acuerdo con su evaluación. Los suministros por sí solos no resolverán las disparidades de salud, pero son una parte esencial de la solución. “Lo que está claro es que tener esta capacidad de fabricación es realmente importante para los sistemas de salud de estas regiones”, dice Andrea Taylor, investigadora de salud global y exdirectora de un estudio de distribución de vacunas contra el COVID-19 en la Universidad de Duke en Durham, Carolina del Norte. “Esto va más allá de la necesidad aguda de COVID-19 en este momento. Es realmente crítico”.
En la década de 1980, las empresas farmacéuticas con sede en los Estados Unidos impulsaron la expansión de los derechos de PI a nivel mundial en un momento en que las empresas enfrentaban la competencia potencial de una creciente industria de medicamentos genéricos en India y Brasil. Destacados economistas advirtieron que las políticas restrictivas impedirían el acceso a medicamentos vitales, pero en 1995 entró en vigor el Acuerdo sobre los ADPIC.
Esto significó que más de 150 países pertenecientes a la Organización Mundial del Comercio (OMC) deben adherirse a reglas particulares de PI, como respetar las patentes por un mínimo de 20 años. Joseph Stiglitz, economista ganador del premio Nobel de la Universidad de Columbia en la ciudad de Nueva York, calificó el acuerdo como “teóricamente indefendible y éticamente inaceptable”, argumentando que sirve a los intereses corporativos en los países desarrollados, a menudo a expensas de la salud de los pobres del mundo 4 .

La ira generalizada por el Acuerdo sobre los ADPIC estalló cuando la epidemia del VIH se intensificó a fines de la década de 1990 y principios de la de 2000. Con una enorme población infectada por el VIH y poco acceso a costosos medicamentos antirretrovirales, Sudáfrica propuso un proyecto de ley para permitir el uso de medicamentos genéricos más asequibles. Podría decirse que esto iba en contra de los ADPIC y, en respuesta, Pfizer y otras compañías farmacéuticas amenazaron a Nelson Mandela, el presidente en ese momento, con una demanda. Estados Unidos propuso sanciones.
Ninguno de los dos se materializó debido a la protesta pública, pero cientos de miles de personas murieron en África durante los años en que existían medicamentos contra el VIH pero no estaban disponibles en el continente. Este período está grabado a fuego en la memoria de muchos. “El negocio más importante en ese entonces era la fabricación de ataúdes”, recuerda Charlie Masiku, director del equipo de respuesta a la COVID-19 de MSF en Blantyre. “Perdimos a tanta gente que apenas llegaba a los 30, gente en la prensa, en la política, funcionarios públicos”. Cuando llegó el COVID-19, Masiku sabía que el país sería abandonado nuevamente.
SEGUIR LEYENDO:
Últimas Noticias
Por qué los cálculos renales son más frecuentes en verano

Rebecca Sharrock y Emily Nash, las mujeres que jamás olvidan su pasado y desafían los límites de la memoria humana

Un sensor cuántico basado en proteínas de medusas podría revolucionar la medicina

Qué es la prediabetes, el trastorno que afecta al 24% de la población en América Latina

Todo el ganado pesa más que los mamíferos salvajes: por qué esto permite entender el impacto humano en la naturaleza




